
- Depresja
-
by Monika Cyprian
Depresja to zaburzenie nastroju, które może dotykać ludzi w każdym wieku. W Polsce z tym problemem zmaga się około 1,5 miliona osób, a na całym świecie nawet 350 milionów. Według raportów Światowej Organizacji Zdrowia występowanie depresji jest częste, a choroba ta aktualnie stanowi czwartą najpoważniejszą chorobę na świecie. Niestety, w wyniku różnych zmian środowiskowych i społecznych problem chorób o podłożu psychiatrycznym i psychologicznym jest aktualnie jednym z największych wyzwań opieki zdrowotnej zarówno w Polsce jak i na świecie. Przyczyny choroby nie są jeszcze w pełni poznane. Podłoże biologiczne depresji jest wciąż tematem badanym, ale wiadomo, że depresja jest wypadkową ogólnego stanu organizmu i oddziaływaniem czynników środowiskowych. Dodatkowe wsparcie medyczno-żywieniowe wydaje się być obiecującym krokiem w celu poprawy jakości życia osób z depresją.
Z tego artykułu dowiesz się:
- Czym jest depresja i jakie są jej objawy?
- Jakie są mechanizmy i czynniki zapalne w depresji?
- Czy depresja
- Jakie znaczenie ma dieta i probiotykoterapia u osób z depresją?
- Czym są psychobiotyki?
- Jak dodatkowo wesprzeć zdrowie osoby z problemami zdrowia psychicznego?
Przeczytaj również: Rola mikrobioty jelitowej w depresji.
Dietetyczka udzielająca konsultacji w Instytucie Mikroekologii w Poznaniu, specjalizuje się we wspieraniu dietetycznym pacjentów z chorobami autoimmunologicznymi, problemami skórnymi i spektrum autyzmu. Troszczy się o uwzględnianie preferencji żywieniowych swoich Pacjentów. Wspiera w procesie zmiany nawyków żywieniowych i stylu życia. Interesuje się dietą roślinną oraz jej wpływem na mikrobiotę jelitową i zdrowie człowieka.
Czym jest depresja i jakie są jej objawy?
Depresja jest chorobą psychiczną dotykającą cały organizm. Zaburzenia depresyjne i zaburzenia nastroju mają wieloczynnikową i złożoną etiologię. Trudno jednoznacznie wskazać co może bezpośrednio wpływać na występowanie zmian biochemicznych mózgu i rozwój zaburzeń.
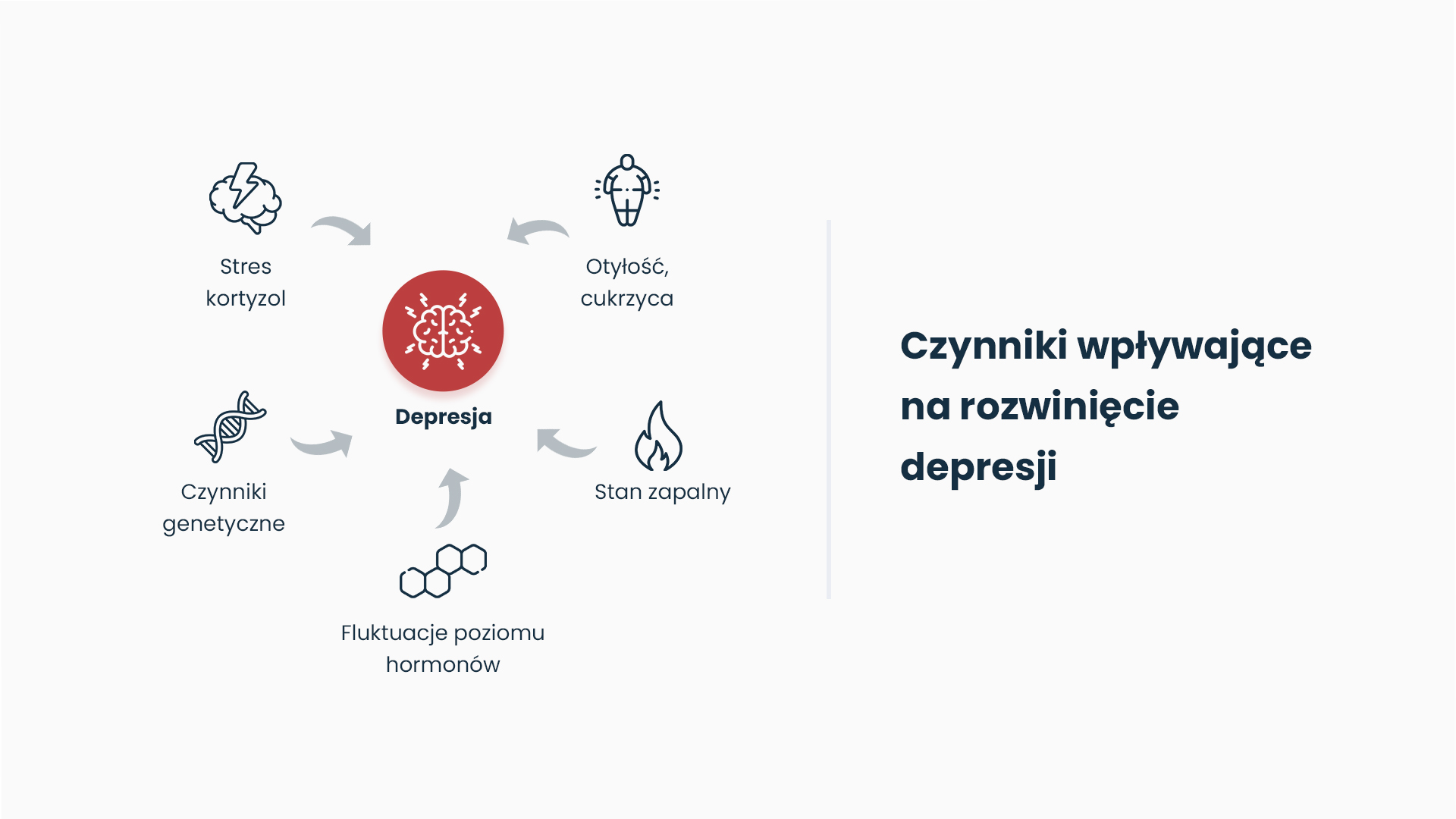 Wśród przyczyn depresji wyróżnia się podłoże genetyczne (np. mutacje genetyczne w obrębie receptorów czy transporterów serotoniny), środowiskowe (np. stres, który często rozpoczyna proces zapalny), a także indywidualne cechy i podatność organizmu oraz mikrobiotę jelitową (dawniej określana jako mikroflora jelit). Coraz częściej podaje się również znaczenie czynnika żywieniowego oraz podłoża jelitowego (depresja-przyczyny jelitowe).
Wśród przyczyn depresji wyróżnia się podłoże genetyczne (np. mutacje genetyczne w obrębie receptorów czy transporterów serotoniny), środowiskowe (np. stres, który często rozpoczyna proces zapalny), a także indywidualne cechy i podatność organizmu oraz mikrobiotę jelitową (dawniej określana jako mikroflora jelit). Coraz częściej podaje się również znaczenie czynnika żywieniowego oraz podłoża jelitowego (depresja-przyczyny jelitowe).
 Objawami depresji mogą być:
Objawami depresji mogą być:
- obniżenie nastroju,
- spadek koncentracji i zdolności zapamiętywania,
- smutek,
- przygnębienie,
- niezdolność do przeżywania przyjemności,
- utrata wiary w siebie i poczucia własnej wartości,
- poczucie bezużyteczności,
- nadmierne i nieuzasadnione poczucie winy,
- negatywne spojrzenie na przyszłość i pesymistyczne myślenie,
- niekiedy myślenie o śmierci czy samobójstwie.
Powyższe objawy epizodu depresyjnego są to najczęstsze objawy depresji, warto jednak wspomnieć, że mogą się one znacząco różnić u każdego człowieka. Dlatego badanie depresji następnie leczenie depresji powinno być indywidualne. Metody leczenia są bardzo różne, ale najczęściej podaje się leki przeciwdepresyjne oraz elementy wspomagające takie jak dieta eliminacyjna czy probiotyki w depresji. Oczywiście, nie można zapomnieć o psychoterapii i wsparciu psychologicznym w leczeniu depresji.
Jakie są mechanizmy depresji i o czym mówi teoria zapalna depresji?
Hipoteza zapalna depresji mówi o tym,że choroba powstaje w konsekwencji narażenia organizmu na stres psychiczny i fizyczny. Stres wpływa na rozwój stanów zapalnych poprzez mechanizmy biochemiczne, a także hormonalne w organizmie oddziałując na układ immunologiczny (odpornościowy). Teoria zapalna depresji głosi, że w stanie utrzymującego się stresu dochodzi do obniżenia stężenia cytokin przeciwzapalnych, a prozapalne cytokiny zwiększają swoje stężenie. Obserwuje się również wahania poziomu kortyzolu (hormonu stresu) we krwi oraz zwiększenie insulinooporności i zaburzeń hormonalnych. Jeśli depresja utrzymuje się długo, aktywność cytokin prozapalnych rośnie, następuje wzrost poziomu cytokin ogólnie, a podwyższony poziom cytokin szczególnie poziom cytokin zapalnych (np. TNF-alfa, IL-6) prowadzi do zmian odpowiedzi neuronów, atrofii i zmian w mózgu. Zwiększone poziomy cytokin, szczególnie zapalnych nie tylko mogą prowadzić do stałych uszkodzeń w mózgu, ale również do zmian metabolizmu amin w mózgu takich jak noradrenalina, serotonina, dopamina. Długofalowo, taka sytuacja może prowadzić do poważnych zaburzeń neuropsychiatrycznych i pogłębienia objawów depresji.
Osłabiony układ odpornościowy, aktywny stan zapalny i oddziaływanie markerów stanu zapalnego są czynnikami osłabiającymi działanie bariery krew-mózg, a więc zwiększającymi narażenie mózgu na działanie szkodliwych związków, np. produkowanych przez mikrobiotę jelitową (dawniej mikroflora jelit). W depresji jest dysbioza jelitowa, czyli zmiany w składzie mikrobioty jelitowej charakteryzujące się: obniżeniem liczebności bakterii z rodzaju Bifidobacterium (bakterii ochronnych, działających prozdrowotnie). Obserwuje się również podwyższone poziomy przeciwciał przeciwko Saccharomyces cerevisiae, bakteryjnemu metabolitowi- LPS (lipopolisacharyd). To właśnie on, przechodząc przez barierę jelitową może powodować wzrost stanu zapalnego. Przechodzenie przez barierę jelitową niektórych składników jest możliwe przez tzw. zespół jelita przesiąkliwego, który powstaje na skutek dysbiozy jelitowej. Warto wspomnieć, że bakterie jelitowe produkują również neuroprzekaźniki, które mogą wpływać korzystnie na produkcję neuroprzekaźników w mózgu. W sytuacji przewlekłego stanu zapalnego jaki występuje w depresji dochodzi do zaburzeń wytwarzania i wykorzystania tych neuroprzekaźników. Wzrost stanu zapalnego zmienia również metabolizm tryptofanu, zmniejszając ilość dostępnej serotoniny produkując związek, który może działać neurotoksycznie zmniejszając ilość neuronów.
Reasumując, hipoteza zapalna depresji mówi o:
- zmniejszeniu dostępności tryptofanu do produkcji serotoniny,
- przyspieszonej neurodegeneracji,
- uszkodzeniu tkanki mózgu,
- zmianie metabolizmu dopaminy, serotoniny, noradrenaliny w mózgu,
- nadprodukcji kortyzolu i zaburzeniach hormonalnych.
- Konsekwencją wszystkich powyżej wspomnianych zmian jest nasilenie i obecność objawów depresji.
Więcej informacji na temat stresu znajdziesz tutaj.
Dieta i probiotykoterapia a ryzyko stanów zapalnych. Jakie jest podłoże zapalne?
W diecie osób z depresją warto zadbać o odpowiednią podaż kalorii, a także składników takich jak: błonnik pokarmowy, kwasy omega-3, cynk, magnez, witamina B6. Przez podłoże zapalne depresji niezbędne jest wdrożenie diety przeciwzapalnej. Pomocne w tym zakresie będzie badanie w kierunku nadwrażliwości pokarmowych – ImuPro. Pozwala ono sprawdzić, jakie składniki codziennej diety (białka), wywołują w organizmie reakcję. Jest ono dostępne do zamówienia w e-sklepie Instytutu Mikroekologii – sprawdź tutaj. Dzięki badaniu jest możliwe zidentyfikowanie i wyeliminowanie z diety składników pokarmowych, które powodują utrzymujący się stan zapalny. Pozwala to na przywrócenie prawidłowego funkcjonowania układu immunologicznego i odciążenie organizmu. Najbardziej kompleksowym uzupełnieniem terapii i leczenia w depresji jest więc działanie dwutorowe polegające z jednej strony na eliminacji z diety produktów powodujących nadwrażliwość, a z drugiej na uszczelnianiu bariery jelitowej, wspieraniu mikrobioty i osi jelito-mózg poprzez probiotykoterapię. Biorąc pod uwagę fakt, że mikrobiota jelitowa różni się znacząco u osób z depresją, co ma przełożenie na funkcjonowanie chorego, ważne jest odpowiednie wsparcie jelit. Badanie mikrobioty jelitowej (inaczej-badanie mikroflory) pozwoli na ocenę ilości i różnorodności mikrobioty jelitowej osoby, u której pojawiła się depresja. Jakie badanie najlepiej wybrać? Wszystkie dostępne badania mikrobioty jelit znajdziesz tutaj. Do wyniku każdy pacjent otrzymuje indywidualną probiotykoterapię. Suplementując przebadane klinicznie szczepy bakterii probiotycznych można osiągnąć poprawę samopoczucia. Probiotyki działające korzystnie na oś jelito-mózg to psychobiotyki.
Czym są psychobiotyki- probiotyki w depresji?
Pojęcie psychobiotyku zostało wprowadzone niedawno w odniesieniu do szczepów probiotycznych korzystnie oddziałujących na samopoczucie. Określenie „psychobiotyk” wprowadził lekarz psychiatra Ted Dinan i neurolog John F. Cryan. Wyszczególniono kilka szczepów probiotycznych: Bifidobacterium bifidum W23, B. lactis W52, Lactobacillus acidophilus W37, L. brevis W63, L. casei W56, L. salivarius W24, L. lactis (W19 i W58), którym przypisuje się działanie korzystne dla funkcjonowania osi jelito-mózg m.in w hamowaniu stanu zapalnego. Dowiedziono, że grupa tych probiotycznych bakterii wpłynęła na poprawę funkcjonowania ośrodkowego układu nerwowego, samopoczucia i zmniejszenie negatywnych myśli. Są potrzebne dalsze badania, które mogłyby pomóc w opracowaniu nowych strategii leczenia i zapobiegania różnym zaburzeniom związanym ze zdrowiem psychicznym, wśród których znajduje się również depresja. Przyczyny jelitowe, niewątpliwie mają wpływ na rozwinięcie i nasilenie choroby.
U nas otrzymasz bezpłatne wsparcie
Specjaliści Instytutu Mikroekologii są wrażliwi na wnętrze, więc jeśli potrzebujesz pomocy, możesz na nią liczyć podczas bezpłatnych konsultacji telefonicznych. Dostępne terminy możesz sprawdzić tutaj. Z myślą o osobach z depresją, przygotowaliśmy dedykowany pakiet badań– sprawdź tutaj. Jeśli chcesz znaleźć odpowiedź na pytanie: depresja-jakie badanie? Odezwij się do nas.
-
Promocja

Depresja
1,380.00 złPoprzednia najniższa cena w ostatnich 30 dniach: 1,380.00 zł.
-

ImuPro Screen+ (krew żylna)
590.00 zł -

KyberBiom
999.00 zł
Literatura:
- GB Rogers, From gut dysbiosis to altered brain function and mental illness:mechanisms and pathways. Mol Psychiatry, 2016
- Xiang Nie i wsp. The innate immune receptors TLR2/4 mediate repeated social defeat stress inducted social avoidance through prefrontal microglial activation, Neuron 2018
- Pinto JV, On the transdiagnostic nature of peripheral biomarkers in major psychiatric disorders: a systematic review, Neurosci biobehavrev, 2017
- R Dantzer, From inflammation to sickness and depression: when the immune system subjugates the brain, Nat Rev Neurosci 2008.
- Inserra A, the microbiota inflammasome hypothesis of major depression, Bioessays 2018
- Dickerson F, The associastion between immune markers and recent suicide attempts in patients with serious mental illness: a pilot study, psychiatry res, 2017

